強いストレス体験やショックな出来事のあと、不意に記憶がよみがえったり、突然涙が止まらなくなったり、夜になると眠れなくなったりする…。このような状態が続くと、多くの方が「自分はおかしくなってしまったのでは?」と不安を抱えます。しかし、これらの反応は、脳が危険から身を守ろうとする自然な「防御反応」の一つであり、決して弱さの表れではありません。
この記事では、PTSD(心的外傷後ストレス障害)について、精神科医・臨床カウンセラーの視点から、わかりやすく丁寧に解説します。専門用語はできるだけやさしく噛み砕き、症状の特徴、脳や自律神経のメカニズム、どのようなときに起こりやすいのか…といった基礎を一つずつ紐解いていきます。
不安や孤独を少しでも軽くし、前向きな一歩を踏み出せるような内容をお届けします。
第1章:PTSDとは何か ― 症状・原因・メカニズムをやさしく解説
PTSDという言葉はよく聞くようになりましたが、実際には「どんな症状が続く状態なのか」「自分の体験にも当てはまるのか」といった疑問を抱く方はとても多いです。また、フラッシュバックや過覚醒、不眠、感情の麻痺など、心と体の反応が複雑に絡むため、不安が強まってしまう方も少なくありません。
この章ではまず、PTSDとはどのような状態を指すのか、どんな仕組みで症状が起きるのかを、医学的な知見と心理学の視点から丁寧に解説します。「自分だけがおかしいのでは?」という不安が少し軽くなるよう、脳や自律神経の変化、トラウマ記憶の特徴などを、なるべく専門用語を使わずにお伝えします。
●1-1. PTSDの基本理解:トラウマ反応は「弱さ」ではありません
PTSD(心的外傷後ストレス障害)は、生命や安全を脅かすような強いストレス体験をきっかけに、心と身体にさまざまな反応が続く状態を指します。DSM-5-TRでは、「災害・事故・暴力・虐待・性被害・深刻な喪失」など、圧倒的な出来事に直面した後、1か月以上にわたり強いストレス反応が続く場合に診断の対象となるとされています。
ただし、ここで最も大切なのは、**PTSDは“心が弱い人だけがなるものではない”**ということです。人が圧倒的な危機に直面したとき、脳は瞬時に「生存モード」に切り替わり、記憶や感情の回路が変化します。これは誰にでも起こりうる正常な防御反応であり、むしろ「身体と脳が危険を真剣に捉えていた証拠」なのです。
また、トラウマとなる出来事は人によって異なり、同じ事件に遭遇しても、症状の出方や持続期間は大きく個人差があります。脳の特性、過去の経験、サポート環境など多くの要因が影響するため、症状の有無や強さを他人と比較する必要はありません。
●1-2. PTSDの4つの主要症状 ― 再体験・回避・認知と気分の変化・過覚醒
PTSDの症状は、主に以下の4つのグループに分類されます。それぞれの特徴を理解しておくと、「今自分に起きていること」が整理しやすくなります。
① 再体験(フラッシュバック・悪夢)
強いストレス体験が、そのまま心のなかで「映像のようによみがえる」ことがあります。音、匂い、景色などが引き金となり、当時の恐怖や身体感覚が一気によみがえることがあります。
これは、トラウマ記憶が脳の「扁桃体」(恐怖反応の司令塔)で強く刻まれ、通常の記憶のように整理されていないために起きる現象です。
症例では、「車のブレーキ音を聞くと事故を思い出す」「男性の足音で性的被害がよみがえる」などがあり、本人もコントロールが難しいものです。
② 回避(思い出す状況・場所・話題を避ける)
辛い記憶に触れるのを防ぐため、関連する場所、人、情報を無意識に避けるようになります。
例としては、「事故現場の道路を通れない」「ある特定の匂いを避ける」「ニュースを見ると動悸がする」といった反応があります。
脳が「危険を避けろ」と強く反応しているために起こる自然な行動です。
③ 認知と気分のネガティブな変化
・自分を責め続ける
・未来に希望が持てない
・人とのつながりを感じにくい
・感情が麻痺している
など、内面の変化が目立つ時期があります。
これはトラウマ体験によって、自尊心や世界観が揺さぶられるために起こるものです。
「自分が悪かった」「あの日以来、何も感じない」などの考えは、症状の一部であり、性格の問題ではありません。
④ 過覚醒(過度な警戒・イライラ・不眠)
交感神経が常に緊張している状態が続きます。
- 些細な物音に驚く
- 寝つけない・夜中に目が覚める
- 常に周囲を気にしてしまう
- 身体のこわばりや動悸が続く
これらは、脳が危険を察知しやすいモードになっているためです。
●1-3. PTSDが起こる原因とリスク要因
トラウマの種類は非常に幅広く、以下のような体験がきっかけとなることがあります。
● 身体的・性的暴力、虐待、ストーカー行為など
これらは脳に強烈な恐怖の記憶を刻み、PTSDのリスクを高めます。
● 交通事故・自然災害・火事などの生命危機
突然の危険に直面すると、脳が危険を強く記憶しやすくなります。
● 大切な人の急な死、強い喪失体験
心理的ショックが大きい場合、トラウマ反応が長期に続くことがあります。
● 医療行為や手術が心的外傷となることもある
特に幼少期は脳が未発達で、恐怖の記憶が残りやすい時期です。
■リスクを左右する要因
PTSDが起きるかどうかは「体験の強さ」だけでは決まりません。
- サポート環境(家族・友人・職場)
- 過去のトラウマ歴
- 生まれ持った脆弱性や脳の特性
- その後の安心環境の有無
これらが複雑に影響するため、「同じ出来事に遭っても反応が違う」のは自然なことです。
- PTSDは「弱さ」ではなく、脳の防御反応が働いた結果として起こる
- 主な症状は「再体験」「回避」「認知と気分の変化」「過覚醒」の4群
- トラウマ記憶は脳の扁桃体に強く刻まれ、通常の記憶として整理されにくい
- トラウマの種類はさまざまで、暴力・虐待・事故・災害・喪失など幅広い
- リスク要因は体験だけでなく、サポート環境・脳の特性などが影響する
- 誰にでも起こりえる反応であり、自分を責める必要はない
ここまで、PTSDがどのようなメカニズムで起こるのか、そして症状がどのように現れるのかを丁寧に見てきました。ご自身の体調や心の反応と重なる部分があった方もいるかもしれません。しかし、これらの症状が続く場合でも、「的確な評価」と「適切な支援」があれば、回復に向けた道筋を描くことができます。
次の章では、PTSDの診断基準と、病院や専門機関で行われる治療の流れについて詳しく解説します。認知行動療法(CBT)やEMDR、薬物療法などの科学的エビデンスに基づいたアプローチを、できるだけわかりやすく説明しますので、治療を検討している方にも安心して読んでいただける内容です。
第2章:PTSDの診断基準と治療 ― 受診の流れと専門的アプローチ
PTSDでは、日常のさまざまな場面で心身の反応が続くため、「何が普通で、何が病的な反応なのか」が分からず不安になることがあります。また、病院ではどのように診断され、どんな治療が受けられるのかを知らないままだと、「受診するのが怖い」「うまく話せるか自信がない」と感じる方も多いです。
この章では、PTSDの診断基準(DSM-5-TR)、急性ストレス障害との違い、専門機関での診察の流れ、そして代表的な治療法である認知行動療法(CBT)・EMDR・曝露療法・薬物療法について、専門家の視点からやさしく解説します。「治療の選択肢を知ること」は、回復への大きな第一歩になります。
●2-1. PTSDの診断基準(DSM-5-TR) ― “症状の種類”と“持続期間”がポイント
PTSDの診断は、世界的に使われている診断基準「DSM-5-TR」に基づいて行われます。ただし、医療広告ガイドラインの観点から、この記事では「こうならPTSDである」と断定するのではなく、「一般的にはこういう観点で評価される」という形でお伝えします。
以下は、PTSDが疑われるときに確認される主な項目のイメージです。
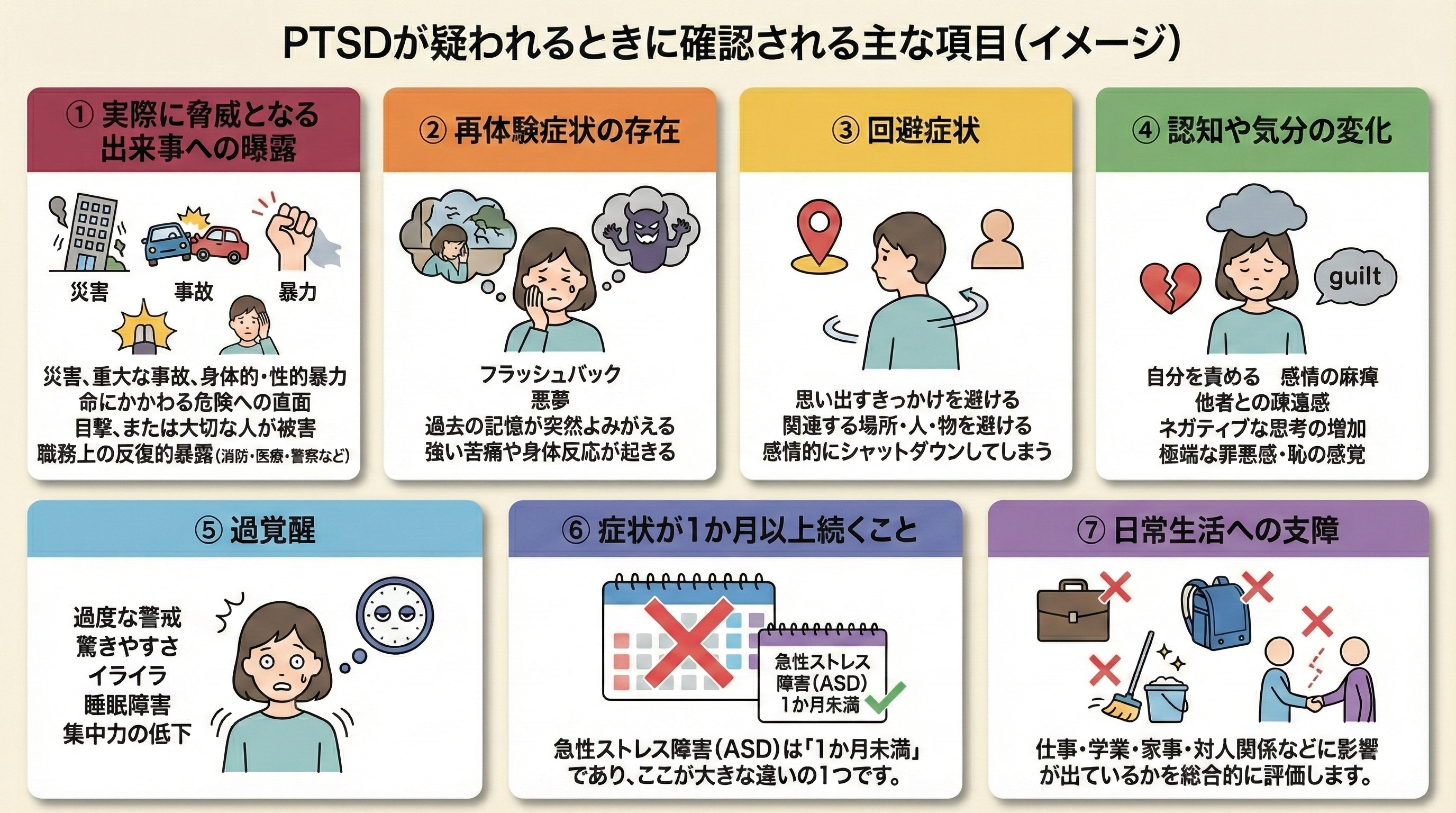
■① 実際に脅威となる出来事への曝露
- 災害、重大な事故、身体的・性的暴力
- 命にかかわる危険への直面
- 目撃、または大切な人が被害に遭った経験
- 職務上の反復的暴露(消防・医療・警察など)
■② 再体験症状の存在
- フラッシュバック
- 悪夢
- 過去の記憶が突然よみがえる
- 強い苦痛や身体反応が起きる
■③ 回避症状
- 思い出すきっかけを避ける
- 関連する場所・人・物を避ける
- 感情的にシャットダウンしてしまう
■④ 認知や気分の変化
- 自分を責める
- 感情の麻痺
- 他者との疎遠感
- ネガティブな思考の増加
- 極端な罪悪感・恥の感覚
■⑤ 過覚醒
- 過度な警戒
- 驚きやすさ
- イライラ
- 睡眠障害
- 集中力の低下
■⑥ 症状が1か月以上続くこと
急性ストレス障害(ASD)は「1か月未満」であり、ここが大きな違いの1つです。
■⑦ 日常生活への支障
仕事・学業・家事・対人関係などに影響が出ているかを総合的に評価します。
●PTSDと混同されやすい状態
●急性ストレス障害(ASD)
発症から1か月未満の場合はこちらに分類されることがあります。
●適応障害
ストレスが明確にあるものの、「生命の危機レベル」ではない場合。
●うつ病・不安障害
PTSDと併発することも多く、睡眠障害や気分低下だけでは区別がつきません。
“診断基準は目安”であり、個々の状況が最も大切です。
PTSDは症状の出方が多様で、すべての項目に当てはまるとは限りません。
医師は、時間の経過、生活への影響、ストレスの性質などを総合的に判断します。
●2-2. 病院での診察の流れ ―「話すのが苦手でも大丈夫」
受診をためらう方の多くは、「うまく説明できる自信がない」という不安を抱えています。
しかし、精神科・心療内科の診察は、患者さんのペースを尊重しながら進むため、話せる範囲で大丈夫です。
ここでは診察の一般的な流れを紹介します。
●① これまでの経緯を確認
- どのような出来事があったか
- いつ頃からどの症状が続いているか
- 生活への影響
- 睡眠・食事・日中の体調
- 仕事や家庭状況
必要に応じて、できるだけ負担の少ない形で話を整理してくれます。
●② 心理検査・問診
心理検査(PCL-5、CAPSなど)を参考にする場合もありますが、必須ではありません。
「あなたの感じていること」を中心に評価が進みます。
●③ 治療方針の提案
認知行動療法(CBT)、EMDR、薬物療法などから、症状や希望に合わせた治療方法が検討されます。
●④ 心理教育(psychoeducation)
PTSDの仕組みを知ることは、とても大切なステップです。
「自分の反応が自然なものであった」と理解できると、自責の気持ちが軽くなる方も多いです。
●2-3. PTSDの治療法 ― 科学的エビデンスに基づくアプローチ
PTSDは適切な治療で改善が期待できます。治療法は複数あり、症状や好みに応じて組み合わせることが可能です。
●① EMDR(眼球運動による脱感作と再処理法)
EMDRは、近年もっとも注目されているトラウマ治療の一つです。
左右の眼球運動・音・タップなどのリズムを利用しながら、トラウマ記憶を「安全な文脈」で処理し直す手法です。
ポイント:
- 記憶を“消す”のではなく、「思い出しても苦痛が減る」状態に導く
- 非言語的アプローチのため、話す負担が少ない
- 海外のガイドラインで推奨治療として位置づけられている
トラウマの映像・感情・感覚が整理され、日常生活の機能が改善する例も多くあります。
●② 認知行動療法(CBT)
CBTは、「出来事 → 感情 → 思考 → 行動」のつながりを整理し、負担の少ない対処法を身につける治療です。
- トラウマに関連した極端な考え(例:「あの時助けられなかったのは自分のせいだ」)に気づく
- 現実的・柔軟な思考パターンに整える
- 自分を守るためのスキル(呼吸法・グラウンディングなど)を学ぶ
トラウマ治療に特化した「トラウマフォーカストCBT」もあり、PTSDに効果が示されています。
●③ 曝露療法(PE:Prolonged Exposure)
安全な環境のなかで、避けていた記憶や状況と少しずつ向き合う治療です。
決して突然無理に思い出させるのではなく、本人のペースに合わせて慎重に進められます。
- 避けるほど記憶の整理が進まなくなるため、向き合うことで苦痛が減っていく
- 脳が「今は安全」という認識を徐々に取り戻せる
●④ 薬物療法
薬は症状のサポートとして使われることが多く、必ずしも全員が必要というわけではありません。
よく用いられる薬
- SSRI(抗うつ薬):不安・抑うつ・過覚醒の軽減
- 睡眠薬:深い睡眠を確保するため
- 抗不安薬:短期的な強い不安に
医師と相談し、無理のない範囲で調整されます。
●2-4. 受診すべきタイミング ―「迷ったら相談して大丈夫」
以下のような場合、専門家に相談することが推奨されます。
- フラッシュバックや悪夢が続く
- 小さな音にも強く驚く
- 避けたいものが増えて生活が狭くなる
- 感情が麻痺したように感じる
- 自責感が強く、日常生活がしんどい
- 1か月以上、心身の不調が続く
特に、睡眠障害・自傷衝動・大きな不安が伴う場合は、早めの受診が安心につながります。
- PTSDの診断はDSM-5-TRを参考に、症状の種類・期間・生活への影響を総合的に評価する
- PTSDは急性ストレス障害・適応障害・うつ病などと混同されやすい
- 受診では「話せる範囲で大丈夫」であり、心理教育も重要なステップ
- 治療法にはEMDR、CBT、曝露療法、薬物療法など科学的根拠のある方法が複数ある
- 適切な治療を受けることで、症状の改善や生活機能の回復が期待できる
- 生活に支障が出ている場合は、早めに専門家へ相談することが推奨される
治療の選択肢を知ることで、「自分に合った方法で回復していける」という安心感が生まれやすくなります。しかし、PTSDの改善には治療だけでなく、日常生活でのセルフケアや、周囲のサポートも大切な役割を果たします。
次の第3章では、PTSDと向き合ううえで役立つ具体的なセルフケア方法や、フラッシュバック・過覚醒・不眠などへの対処法、そして家族やパートナーがどのように支えればよいかを丁寧に解説します。「今日からできる小さな工夫」を中心にまとめていますので、日常生活のなかで実践しやすい内容です。
第3章:PTSDと向き合うためのセルフケアと家族支援
PTSDの症状は、生活のさまざまな場面で突然あらわれることがあります。フラッシュバック、不眠、過覚醒、感情の麻痺、自責感など、症状ごとに必要なケアが異なるため、「どうすれば少しでも楽になれるのか」を自分だけで判断するのはとても難しいことです。また、ご本人だけでなく、家族や友人、パートナーなど、周囲の人もどのように支えればよいのか悩むことがあります。
この章では、今日から実践できるセルフケアや、気持ちの揺れと付き合う方法、そして周囲の人ができるサポートについて、心理学的な視点から丁寧に解説します。PTSDと向き合う過程は一人で抱え込む必要はありません。小さなステップを積み重ねながら、安全と安心を取り戻していくためのヒントをお伝えします。
●3-1. 自分を責めないための心理教育 ― PTSDは「脳の反応」
PTSDを抱えている方の多くが、「自分が弱かったから」「もっと頑張れたはず」と自責感を持ちやすい傾向があります。しかし、これはPTSDの特徴そのものであり、性格や努力の問題ではありません。
●脳は危険を避けるように“書き換えられている”
恐怖の記憶は、脳の「扁桃体」という領域に強く保存されます。
その結果、
- 小さな音でも警戒してしまう
- 思い出すと身体が固まる
- 急に涙があふれる
- 眠りが浅くなる
などの反応が生じます。
これは、脳が「今も危険が続いている」と誤解している状態であり、あくまで「生き延びた経験」の反応です。
●自分を責める気持ちも症状の一部
トラウマ体験では「自分のせいだった」という思考が生まれやすいですが、これは脳がショックを説明しようとしているだけで、事実ではありません。
カウンセリングでは、
- 「その経験にどう反応したか」
- 「どれだけ耐えてきたか」
- 「今できていること」
を丁寧に確認しながら、自己否定を和らげていきます。
●3-2. 日常でできるセルフケア ― 今日から実践できる回復の土台づくり
PTSDの改善には、「大きなことを頑張る」よりも「小さく確実にできること」を積み重ねていくほうが効果的です。以下に、科学的根拠のあるセルフケアをご紹介します。
●① グラウンディング(Grounding)
不安やフラッシュバックが起きたとき、「今ここ」に意識を戻す技法です。
体験を変えようとするのではなく、「現在の安全」を身体で確認するイメージです。
例:5-4-3-2-1法
- 見えるものを5つ
- 触れられるものを4つ
- 聞こえる音を3つ
- 匂いを2つ
- 味を1つ
順番に意識を向けることで、強い感情の嵐から距離を取ることができます。
●② 呼吸法 ― 過覚醒を鎮める「副交感神経スイッチ」
過覚醒が続くと呼吸が浅くなり、動悸や震えも起きやすくなります。
以下のような呼吸法は、身体から落ち着きを取り戻す助けになります。
おすすめ:4-6呼吸法
- 4秒吸う
- 6秒かけてゆっくり吐く
「吐く息を長く」がポイントで、副交感神経が優位になり、心拍数を調整してくれます。
●③ 睡眠の質を整える
睡眠はトラウマ治療の基盤です。
- 寝る前のスマホ・SNSを控える
- カフェインは夕方以降は控える
- 寝る直前に激しい議論や考え込みをしない
- 明るすぎない照明にする
小さな工夫でも、悪夢や入眠困難が軽減することがあります。
●④ マインドフルネス ― 感情に飲まれないために
マインドフルネスは、「今の体験に評価せず気づく」練習です。
- 背中の感覚
- 座っているお尻の重さ
- 手の温度
- 呼吸の出入り
こうした身体感覚に注意を向けることで、感情の波に引きずられにくくなります。
最近ではPTSDに対する有効性も示されており、補助的なセルフケアとして広く使われています。
●⑤ 安心できる“日常のルーティン”を作る
トラウマ体験は、日常の「安全感」を揺さぶります。
そのため、以下のような小さなルーティンが回復を支えることがあります。
- 朝の決まった飲み物
- 軽いストレッチ
- 散歩
- 週に一度の楽しみ
「予測できる時間」を作ることで、自律神経が整い、不安が軽くなる方も少なくありません。
●3-3. 家族・パートナー・周囲にできるサポート ― “寄り添う姿勢”が力になる
周囲の支援は、PTSDの回復に大きな力となります。しかし、良かれと思ってした行動が負担になることもあるため、ポイントを知っておくことが大切です。
●① 否定せず、急かさない
「気にしすぎだよ」「忘れたらいいじゃない」という言葉は逆効果です。
トラウマ反応は本人の意思とは関係なく起こるため、まずは「つらかったね」「今も大変だよね」と気持ちを受け止める姿勢が重要です。
●② 聴く姿勢を大切にする
アドバイスよりも、安心して話せる空間が回復を支えます。
- 話したくない日は無理に聞かない
- 少ない言葉で「そばにいるよ」と伝える
- 泣いても落ち着くまで待つ
感情の安全基地になるイメージです。
●③ 安全な環境を整える
不安なときに頼れる場所、落ち着ける空間はとても大切です。
- 夜道を一緒に歩く
- 家に安心できるスペースを作る
- 困ったときに頼れる人を増やす
物理的・心理的な安全の確保は回復の基盤になります。
●④ サポートする側が疲弊しないために
家族やパートナーが消耗しすぎてしまうと、両者につらさが募ります。
- 完璧を目指さない
- 悩みを相談できる相手を持つ
- 自分の休息も優先する
「支える側」のケアも、回復の一部だと考えていただいて大丈夫です。
●3-4. 回復のプロセス ― 安全・つながり・再構築の3段階
PTSDの回復は一直線ではありません。「良い日」と「つらい日」が波のようにくり返されることもあります。しかし、それは“後退”ではなく、癒しのプロセスです。
●① 安全を取り戻す
まずは身体的・心理的な安全が最優先です。
セルフケアや周囲の支援がここを支えます。
●② 人とのつながりを深める
安心できる人間関係は、トラウマで傷ついた「信頼感」を少しずつ回復させます。
●③ 新しい意味づけと再構築
治療や時間の流れのなかで、過去の出来事が「今の自分を脅かす存在」から、「過去の一部」として扱えるようになっていきます。この段階になると、未来への希望が芽生え、新しい価値観が育まれていきます。
- PTSDは「脳と身体の防御反応」であり、自責感は症状の一部
- 小さなセルフケア(グラウンディング、呼吸法、睡眠改善、マインドフルネス)が回復を助ける
- 安心できるルーティンは自律神経を安定させ、過覚醒を軽減する
- 周囲は「否定しない・急かさない・聴く姿勢」が大切
- 回復は段階的に進むプロセスで、良い日とつらい日を繰り返しながら整っていく
- 一人で抱え込む必要はなく、支援を受けながら少しずつ前進していける
PTSDは、誰にでも起こりうる自然な反応であり、決して弱さや性格の問題ではありません。つらい体験のあと、心や身体が敏感になったり、過去の記憶が突然よみがえったりするのは、脳が「あなたを守ろう」と必死に働いた結果です。
この記事で紹介したセルフケアや治療法、周囲の支援は、回復への確かなステップになります。焦る必要はありません。小さな一歩を積み重ねながら、安心できる時間を少しずつ広げていくことが大切です。
もし今、苦しさが続いているなら、専門家や信頼できる人に相談する選択肢もあります。あなたの回復を支える方法は必ずあり、一人ではありません。
〈参考文献〉
国立精神・神経医療研究センター「こころの情報サイト」『PTSDとは』
https://kokoro.ncnp.go.jp/disease.php?%40uid=iGkwv4PNzgWhQ9xI
国立精神・神経医療研究センター病院『PTSD(心的外傷後ストレス障害)』
https://www.ncnp.go.jp/hospital/patient/disease35.html
厚生労働省「こころの耳」『PTSD(心的外傷後ストレス障害):用語解説』
https://kokoro.mhlw.go.jp/glossaries/word-1675/
厚生労働省『心の健康(うつ病対策・PTSD対策・災害時の精神保健対策など)』
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/hukushi_kaigo/shougaishahukushi/kokoro/index.html
北海道庁 保健福祉部 福祉局 障がい者保健福祉課『PTSDについて』
https://www.pref.hokkaido.lg.jp/hf/shf/seishin/PTSD.html

